Коклюш - что это за болезнь?
Коклюш — острое инфекционное преимущественно детское заболевание, характерными симптомами которого являются приступы судорожного кашля. Возбудителем коклюша является коклюшная палочка, неустойчивая во внешней среде. Заболеваемость коклюшем довольно высока, с годами волнообразно меняется. Болеют коклюшем дети и взрослые, без ограничения возраста.
Путь передачи инфекции — исключительно воздушно-капельный, заражение возможно только при близком достаточно продолжительном контакте с больным. Особенно опасны как источники заражения больные со стертой формой болезни. Дети раннего возраста нередко заражаются от взрослых. Через предметы заразиться коклюшем невозможно. Восприимчивость к коклюшу высока с самого рождения ребенка. Иммунитет стойкий, пожизненный. Повторное заболевание коклюшем встречается редко.
Скрытый период коклюшной инфекции длится от 2 до 14 дней, затем наступает катаральный период сроком до 2 недель, сменяясь на период судорожного кашля — около 1 месяца, затем в течение 1-2 месяцев наступает выздоровление.
Коклюш у детей может протекать в типичной и стертой (бессимптомной) формах, по тяжести он может быть легким, среднетяжелым и тяжелым. Коклюш опасен своими осложнениями (могут возникнуть остановка дыхания, резкое вздутие легких, нарушение мозгового кровообращения, бронхит, воспаление легких, отит).
Заподозрить коклюш в катаральном периоде трудно, так как в это время заболевание имеет много сходного с обычной респираторной вирусной инфекцией. Вначале появляются легкое покашливание, кашель сухой, без насморка. Повышения температуры и нарушения общего состояния не отмечается. Несмотря на лечение, кашель не уменьшается, напротив, становится чаще, постепенно изменяется характер кашля.
Существенную помощь в диагностике коклюша на этой стадии заболевания оказывают информация о контакте ребенка с больным коклюшем или длительно кашляющим членом семьи, а также выявление коклюшной палочки при микробиологическом анализе.
Симптомы коклюша
В периоде судорожного кашля диагностика коклюша несложна в связи с появлением типичного кашля. Кашель сухой, приступообразный, в виде серии кашлевых толчков-выдохов, прерываемых глубоким, свистящим вдохом. Характерно учащение приступов кашля по ночам, ближе к утру. В течение одного приступа кашля таких вдохов может быть от 2 до 15. Количество приступов за сутки и их тяжесть различны. Во время приступа кашля лицо ребенка краснеет или синеет, ребенок сильно напрягается, давится, высовывает язык «трубочкой», появляется слезотечение. Приступ нередко заканчивается отделением вязкой, прозрачной, стекловидной мокроты, иногда — рвотой. При легкой форме коклюша рвота появляется только после отдельных приступов или даже может отсутствовать. Во время тяжелого приступа кашля могут самопроизвольно отходить кал и моча.
От большого напряжения могут возникнуть кровоизлияния в белки глаз. При тяжелых приступах кашля возможна остановка дыхания.
В результате приступов кашля, которые часто повторяются и сопровождаются нарушением кровообращения, лицо ребенка становится одутловатым, веки припухают. Отечность может отмечаться не только на лице, но в тяжелых случаях также по всему телу, прежде всего, на нижних конечностях.
При осмотре полости рта ребенка на уздечке языка иногда оказывается ранка, которая вскоре покрывается белым, выступающим в виде нароста, налетом.
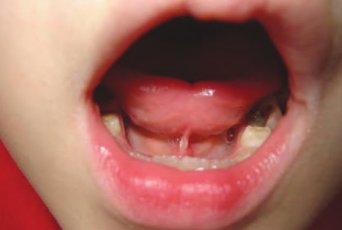
Эта ранка является следствием механического трения уздечки об острые края нижних резцов. При стихании коклюшного кашля ранка постепенно уменьшается и исчезает. У детей до 6-8 месяцев, из-за отсутствия зубов, ранка на уздечке языка наблюдается очень редко.
Днем, особенно во время прогулок, ребенок кашляет значительно реже или вообще прекращает кашлять. Даже при частых приступах кашля при неосложненном коклюше общее состояние у большинства больных не нарушается. Дети, в промежутках между приступами кашля, ведут обычный образ жизни, играют, аппетит у них сохранен. Температура, несколько повышена в катаральном периоде, к моменту развития приступов кашля у большинства больных снижается до нормальной и лишь иногда бывает субфебрильной. Выраженная лихорадка в спазматическом периоде обычно указывает на наличие осложнения. Лишь у некоторых больных при неосложненном коклюше повышенная температура держится длительное время. Судорожный кашель достигает своего максимума в течение двух недель, затем постепенно угасает.
У детей, перенесших тяжелую форму коклюша, а также при обострении воспалительных процессов в носоглотке и дыхательных путях приступы судорожного кашля могут продолжаться в течение 4-6 месяцев. Между приступами кашля самочувствие ребенка чаще всего не нарушено, иногда отмечается повышенная возбудимость.
При стертых формах коклюша кашель может носить характер упорного покашливания. Такое упорное покашливание может продолжаться в течение месяца и более. В этих случаях нередко диагностируется трахеит или трахеобронхит. Такие формы чаще наблюдаются у привитых детей.
Встречается также бессимптомная форма коклюша, при которой клинические проявления отсутствуют, хотя в организме происходят циклические иммунологические, иногда и гематологические сдвиги.
Лечение коклюша
Детей с тяжелыми формами коклюша, а также детей первых двух лет жизни, не привитых против коклюша, следует госпитализировать.
При лечении на дому постельный режим не назначается, рекомендованы многочасовые прогулки и сон на свежем воздухе. В комнате, где находится больной, ежедневно должны проводиться влажная уборка и частое проветривание. Диета должна соответствовать возрасту, пищу лучше давать протертой, так как грубая пища может спровоцировать приступ кашля со рвотой. После рвоты рекомендуется докармливать ребенка.
Детей первого года жизни с тяжелыми формами коклюша рекомендуется помещать в затемненных тихих комнатах, как можно реже их беспокоить, поскольку воздействие внешних раздражителей может вызвать тяжелый пароксизм кашля с развитием апноэ. Температура воздуха в комнате, в которой находится ребенок, не должна превышать 21-23 °С.
B холодное время года прогулки не показаны при морозе ниже -10 °С и сильном ветре. Также учитывается состояние больного ребенка - при поражении носоглотки, при пневмонии с выраженными нарушениями сердечно-сосудистой системы - прогулки исключить или лграничить.
Антибиотики назначаются со дня диагностики коклюша, начиная с катарального периода, и в течение 2-4 недель судорожного кашля. В более поздние сроки антибиотики назначать не следует. Лучше всего помогают эритромицин, ампициллин и гентамиции, которые назначаются врачом курсом на 5-7 дней.
Необходимо назначение препаратов, подавляющих кашель: либексин, тусупрекс, стоптус, бромкриптин. На ночь рекомендуется назначать седуксен, пипольфен. Полезен прием успокаивающих отваров лекарственных трав — валерианы, пустырника, пиона и др.
Горчичники и тепловые процедуры на грудную клетку нежелательны, они могут провоцировать приступы кашля. Но дыхательная гимнастика и массаж желательны.
При тяжелом приступе кашля возможна остановка дыхания. При этом необходимо:
• Очистить полость рта ребенка от слизи, рвотных масс.
• Фиксировать язык, выдвинуть вперед нижнюю челюсть.
• Начать искусственное дыхание "рот в рот" или "рот в рот и нос" до появления самостоятельного дыхания.
• Вызвать "скорую помощь".
• После восстановления самостоятельного дыхания обеспечить доступ свежего воздуха.
• После восстановления дыхания ребенка надо немедленно отправить в больницу.
Больной коклюшем заразен для окружающих до 25-го дня от начала заболевания. При рано начатом лечении антибиотиками освобождение организма от коклюшной палочки может произойти раньше. Клиническое выздоровление означает полное прекращение приступов кашля и отсутствие осложнений. Сроки клинического выздоровления разные, после тяжелых форм болезни полное выздоровление может наступить только через 6-8 месяцев. Профилактические прививки можно проводить через 1-2 месяца после выздоровления. Изоляция больного проводится дома или в стационаре на протяжении 25 дней от начала заболевания. Карантин на контактных детей накладывается только до 7- летнего возраста. Всем контактным, в том числеи взрослым, следует сделать посев на коклюшную палочку.
Активная иммунизация против коклюша проводится вакциной АКДС трехкратно с интервалом в 1,5 месяца, начиная с 3-месячного возраста. Ревакцинация —однократно, через 1,5 года после последнего введения вакцины АКДС. Коклюш особенно тяжело переносят дети первых месяцев жизни: часто наблюдаются приступы одышки, судороги. Тяжелое течение и смертельные исходы регистрируются главным образом у непривитых детей в раннем возрасте.
Коклюш опасен также осложнениями, например воспалением легких, а у маленьких детей возможно поражение головного мозга с судорожным синдромом. Из заболевших непривитых детей каждый пятый в возрасте до 1 года может умереть. По данным специалистов ВОЗ в 2003 году в мире зарегистрировано 17,6 миллионов случаев коклюша, 90% которых приходятся на развивающиеся страны.
Паракоклюш
Кроме палочки коклюша существует парококлюшная палочка, которая вызывает похожее заболевание, но протекающее в легкой форме. При паракоклюшной инфекции антибиотики не назначаются. Диагноз может быть подтвержден только после бактериального обследования. Больных изолируют на 1-2 недели. На контактных детей накладывается карантин.
Фитотерапия коклюша
В лечении коклюша успешно применяются различные настои. (Детские инфекционные болезни. Полный справочник./Под ред.Елисеева Ю.Ю.)
- Сбор: корень алтея — 1 часть, плоды шиповника — 1 часть, трава тысячелистника — 1 часть, цветки ромашки — 1 часть, листья матьимачехи — 1 часть, трава крапивы — 1 часть, кипяток — 0,5 л.
Приготовление. Две столовые ложки полученного сбора за лить кипятком и настаивать в течение 8–10 ч.
Применение. Внутрь по 1/3 стакана 3–4 раза в день. - Сбор: листья эвкалипта — 1 часть, плоды шипов ника — 1 часть, листья мяты — 1 часть, цветки календулы — 1 часть, кора или ягоды калины — 1 часть, корень девясила — 1 часть, плоды кориандра — 1 часть, кипяток — 0,5 л.
Приготовление. Две столовые ложки полученного сбора за лить кипятком и настаивать в течение 8–10 ч.
Применение. Внутрь по 1/3 стакана 3–4 раза в день. - Сборплоды шиповника — 1 часть, корень солодки — 1 часть, цветки пижмы — 1 часть, кора калины — 1 часть, тра ва душицы — 1 часть, почки березы — 1 часть, кипяток — 0,5 л.
Приготовление. 2 ст. л. полученного сбора залить кипятком и настаивать в течение 8–10 ч.
Применение. Внутрь по 1/3 стакана 3–4 раза в день. - Сбортрава яснотки — 1 часть, плоды шиповника — 1 часть, трава чабреца — 1 часть, почки сосны — 1 часть, листья
подорожника — 1 часть, листья кипрея — 1 часть, листья мали ны — 1 часть, корень девясила — 1 часть, кипяток — 0,5 л.
Приготовление. 2 ст. л. полученного сбора залить кипятком и настаивать в течение 8–10 ч.
Применение. Внутрь по 1/3 стакана 3–4 раза в день. - Сборлистья манжетки — 1 часть, плоды кориан дра — 1 часть, листья, трава пустырника — 1 часть, листья по дорожника — 1 часть, трава крапивы — 1 часть, трава душицы
— 1 часть, кипяток — 0,5 л. Приготовление. 2 ст. л. полученного сбора залить кипятком и настаивать в течение 8–10 ч.
Применение. Внутрь по 1/3 стакана 3–4 раза в день. - Сбортрава хвоща полевого — 1 часть, трава фиал ки трехцветной — 1 часть, корень солодки — 1 часть, трава ве роники — 1 часть, трава очанки — 1 часть, плоды шиповника — 1 часть, плоды укропа — 1 часть, листья матьимачехи — 1 часть, кипяток — 0,5 л.
Приготовление. 2 ст. л. полученного сбора залить кипятком и настаивать в течение 8–10 ч.
Применение. Внутрь по 1/3 стакана 3–4 раза в день. - Сбортрава цикория — 1 часть, трава донника — 1 часть, корень дягиля — 1 часть, трава синюхи — 1 часть, ко рень первоцвета — 1 часть, плоды укропа — 1 часть, цветки ро машки — 1 часть, кипяток — 0,5 л.
Приготовление. 2 ст. л. полученного сбора залить кипятком и настаивать в течение 8–10 ч.
Применение. Внутрь по 1/3 стакана 3–4 раза в день.
Фото - КЛИНИЧЕСКАЯ ПУЛЬМОНОЛОГИЯ ДЕТСКОГО ВОЗРАСТА: Издание второе, дополненное Авторы: А. В. Катилов, Д. В. Дмитриев, Е. Ю. Дмитриева


